ĐÁI THÁO ĐƯỜNG VÀ CÁC BIẾN CHỨNG LIÊN QUAN
ĐÁI THÁO ĐƯỜNG LÀ GÌ ?
Đái tháo đường là một hội chứng có đặc tính biểu hiện bằng tăng glucose máu do hậu quá của việc thiếu hoặc mất hoàn toàn hoặc liên quan đến sự suy yếu trong bài tiết và hoạt động của insulin (theo WHO).
BIỂU HIỆN CỦA BỆNH ĐÁI THÁO ĐƯỜNG
1. NGUYÊN NHÂN ĐÁI THÁO ĐƯỜNG
2. TIÊU CHUẨN CHUẨN ĐOÁN ĐÁI THÁO ĐƯỜNG
Tiêu chuẩn chẩn đoán đái tháo đường (theo Hiệp Hội Đái tháo đường Mỹ – ADA) dựa vào 1 trong 4 tiêu chuẩn sau đây:
a. Glucose huyết tương lúc đói (fasting plasma glucose: FPG) ≥ 126 mg/dL (hay 7 mmol/L). Bệnh nhân phải nhịn ăn (không uống nước ngọt, có thể uống nước lọc, nước đun sôi để nguội) ít nhất 8 giờ (thường phải nhịn đói qua đêm từ 8 -14 giờ), hoặc:
b. Glucose huyết tương ở thời điểm sau 2 giờ làm nghiệm pháp dung nạp glucose đường uống 75g (oral glucose tolerance test: OGTT) ≥ 200 mg/dL (hay 11,1 mmol/L).
Nghiệm pháp dung nạp glucose đường uống phải được thực hiện theo hướng dẫn của Tổ chức Y tế thế giới: Bệnh nhân nhịn đói từ nửa đêm trước khi làm nghiệm pháp, dùng một lượng glucose tương đương với 75g glucose, hòa tan trong 250-300 ml nước, uống trong 5 phút; trong 3 ngày trước đó bệnh nhân ăn khẩu phần có khoảng 150-200 gam carbohydrat mỗi ngày.
c. HbA1c ≥ 6,5% (48 mmol/mol). Xét nghiệm này phải được thực hiện ở phòng thí nghiệm được chuẩn hóa theo tiêu chuẩn quốc tế.
b. Ở bệnh nhân có triệu chứng kinh điển của tăng glucose huyết hoặc mức glucose huyết tương ở thời điểm bất kỳ ≥ 200 mg/dL (hay 11,1 mmol/L).
3. PHÂN LOẠI ĐÁI THÁO ĐƯỜNG
a) Đái tháo đường típ 1 (do phá hủy tế bào beta tụy, dẫn đến thiếu insulin tuyệt đối).
b) Đái tháo đường típ 2 (do giảm chức năng của tế bào beta tụy tiến triển trên nền tảng đề kháng insulin).
c) Đái tháo đường thai kỳ ( là ĐTĐ được chẩn đoán trong 3 tháng giữa hoặc 3 tháng cuối của thai kỳ và không có bằng chứng về ĐTĐ típ 1, típ 2 trước đó).
d) Thể bệnh chuyên biệt của ĐTĐ do các nguyên nhân khác, như ĐTĐ sơ sinh hoặc ĐTĐ do sử dụng thuốc và hoá chất như sử dụng glucocorticoid, điều trị HIV/AIDS hoặc sau cấy ghép mô…
4. BIẾN CHỨNG CỦA ĐÁI THÁO ĐƯỜNG
4.1. Biến chứng cấp tính
4.1.1. Nhiễm toan ceton
- Thường gặp ở ĐTD type 1
- Khoảng 5% bệnh nhân tử vong vì biến chứng này.
- Có thể gặp ở mọi typ ĐTĐ nếu có điều kiện thuân lợi: Nhiễm trùng, stress
- Bệnh xảy ra khi thiếu insulin nặng kèm tăng các hormone đường huyết: Glucagon, catecholamin
- Yếu tố thúc đẩy:
– Ngừng điều trị insulin đột ngột
– Nhiễm trùng
– Chấn thương
Chẩn đoán xác định: Glucose máu tăng, ceton niệu dƣơng tính, ceton máu tăng, PH máu giảm
Theo dõi và điều trị: chủ yếu Bù dịch, chích Insulin, điều chỉnh điện giải
Biến chứng: Toan acid lactic, thuyên tắc động mạch gây đột quỵ, nhồi máu cơ tim, phù não (tăng áp lực nội sọ, nhức đầu, sa sút trí tuệ)
4.1.2. Hôn mê tăng áp lực thẩm thấu
– Là biến chứng cấp tính của ĐTĐ thường typ 2
– Thường xảy ra do mất nhiều nước, Glucose huyết rất cao
– Không bị toan ceton
Cận lâm sàng:
+ glucose huyết > 600mg/dl
+ độ thẩm thấu huyết tương: > 320mos/L
+ ceton máu không tăng
Theo dõi và điều trị: bù dịch, điều trị insulin, điều chỉnh điện giải, tìm hiểu các yếu tố thúc đẩy như nhiễm trùng.
4.1.3. Hạ đường huyết
- Hạ đường huyết ở bệnh nhân ĐTĐ khi đường huyết < 3,5 mmol/l.
- Triệu chứng: vã mồ hôi lạnh, da nhợt nhạt, run rẩy, tim đập nhanh, cảm giác đói.
- Các triệu chứng liên quan đến thiếu oxy não bao gồm: đau đầu, hoa măt, chóng mặt, lo lắng, hồi hộp, kích động.
- Triệu chứng trở nặng: lơ đãng, buồn ngủ, lơ mơ, co giật, hôn mê, tử vong nếu không cấp cứu kịp thời.
Nguyên nhân
Do thuốc: do sử dụng insulin hoặc thuốc chống ĐTĐ dạng uống (hay gặp ở loại có tác dụng kéo dài) quá liều. Hoặc do một số nhóm thuốc dùng đồng thời (ví dụ: chẹn beta giao cảm).
Không do thuốc: bỏ bữa, uống bia rượu mà ăn ít hoặc tập luyện nhiều mà không tăng thêm năng lượng
4.2. Biến chứng mãn tính
4.2.1. Biến chứng mạch máu lớn
– Bệnh tim mạch
- Bệnh mạch vành tim
- Tăng huyết áp
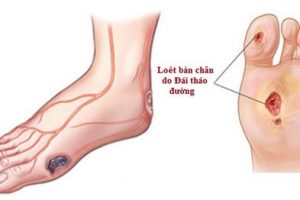
– Mạch ngoại vi: ảnh hưởng đến động mạch chi dưới, gây chứng khập khễnh cách hồi, chuột rút. Đây là thủ phạm gây bệnh lý bàn chân do ĐTĐ.
– Mạch não: đột quỵ
4.2.2. Các biến chứng mạch máu nhỏ và chăm sóc bàn chân
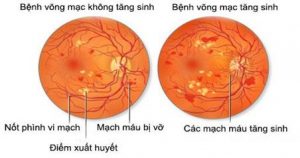
a. Bệnh võng mạc do đái tháo đường:
Bệnh nhân ĐTĐ típ 2 cần được khám mắt toàn diện, đo thị lực tại thời điểm được chẩn đoán bệnh ĐTĐ.
Nếu không có bằng chứng về bệnh võng mạc ở một hoặc nhiều lần khám mắt hàng năm và đường huyết được kiểm soát tốt, có thể xem xét khám mắt 2 năm một lần. Nếu có bệnh võng mạc do ĐTĐ, khám võng mạc ít nhất hàng năm. Nếu bệnh võng mạc đang tiến triển hoặc đe dọa đến thị lực, phải khám mắt thường xuyên hơn.
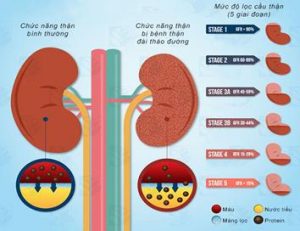
 b. Bệnh thận do đái tháo đường: Ít nhất mỗi năm một lần, đánh giá albumin niệu và mức lọc cầu thận ở tất cả các bệnh nhân ĐTĐ típ 2 và ở tất cả các bệnh nhân có tăng huyết áp phối hợp.
b. Bệnh thận do đái tháo đường: Ít nhất mỗi năm một lần, đánh giá albumin niệu và mức lọc cầu thận ở tất cả các bệnh nhân ĐTĐ típ 2 và ở tất cả các bệnh nhân có tăng huyết áp phối hợp.
c. Bệnh thần kinh do ĐTĐ.
Tất cả bệnh nhân cần được đánh giá về bệnh thần kinh ngoại biên tại thời điểm bắt đầu được chẩn đoán ĐTĐ típ 2 và 5 năm sau khi chẩn đoán bệnh tiểu đường típ 1, sau đó ít nhất mỗi năm một lần.
d. Khám bàn chân:
- Thực hiện đánh giá bàn chân toàn diện ít nhất mỗi năm một lần để xác định các yếu tố nguy cơ của loét và cắt cụt chi.
- Tất cả các bệnh nhân ĐTĐ phải được kiểm tra bàn chân vào mỗi lần khám bệnh.
Điều trị các biến chứng: tham khảo các hướng dẫn chẩn đoán, điều trị liên quan
5. ĐIỀU TRỊ BỆNH ĐÁI THÁO ĐƯỜNG
- Thay đổi lối sống
Thay đổi lối sống hay điều trị không dùng thuốc bao gồm luyện tập thể lực, dinh dưỡng và thay đổi lối sống.
a. Dinh dưỡng
Dinh dưỡng cần được áp dụng mềm dẻo theo thói quen ăn uống của bệnh nhân, các thức ăn sẵn có tại từng vùng miền. Tốt nhất nên có sự tư vấn của bác sĩ chuyên khoa dinh dưỡng.
Chi tiết về dinh dưỡng sẽ được thiết lập cho từng bệnh nhân tùy tình trạng bệnh, loại hình hoạt động, các bệnh lý, biến chứng đi kèm.
Các nguyên tắc chung về dinh dưỡng nên được khuyến cáo cho mọi bệnh nhân:
- Bệnh nhân béo phì, thừa cân cần giảm cân, ít nhất 3-7% so với cân nặng nền.
- Nên dùng các loại carbohydrat hấp thu chậm có nhiều chất xơ, không chà xát kỹ như gạo lứt, bánh mì đen, nui còn chứa nhiều chất xơ…
- Đạm khoảng 1-1,5 gam/kg cân nặng/ngày ở người không suy chức năng thận. Nên ăn cá ít nhất 3 lần/tuần. Người ăn chay trường có thể bổ sung nguồn đạm từ các loại đậu (đậu phụ, đậu đen, đậu đỏ)
- Nên chú trọng dùng các loại mỡ có chứa acid béo không no một nối đôi hoặc nhiều nối đôi như dầu ô liu, dầu mè, dầu lạc, mỡ cá. Cần tránh các loại mỡ trung chuyển (mỡ trans), phát sinh khi ăn thức ăn rán, chiên ngập dầu mỡ.
- Giảm muối trong bữa ăn, còn khoảng 2300 mg Natri mỗi ngày.
- Chất xơ ít nhất 15 gam mỗi ngày.
- Các yếu tố vi lượng: nên chú ý bổ xung các yếu tố vi lượng nếu thiếu, thí dụ: sắt ở bệnh nhân ăn chay trường. Dùng Metformin lâu ngày có thể gây thiếu sinh tố B12, nên chú ý đến tình trạng này nếu bệnh nhân có thiếu máu hoặc triệu chứng bệnh lý thần kinh ngoại vi.
- Uống rượu điều độ: một lon bia (330 ml)/ngày, rượu vang đỏ khoảng 150-200ml/ngày.
- Ngưng hút thuốc.
- Các chất tạo vị ngọt: như đường bắp, aspartame, saccharin có nhiều bằng chứng trái ngược. Do đó nếu sử dụng cũng cần hạn chế đến mức tối thiểu.
b. Luyện tập thể lực
- Cần kiểm tra biến chứng tim mạch, mắt, thần kinh, biến dạng chân trước khi luyện tập và đo huyết áp, tần số tim. Không luyện tập gắng sức khi glucose huyết > 250-270 mg/dL và ceton dương tính.
- Loại hình luyện tập thông dụng và dễ áp dụng nhất: đi bộ tổng cộng 150 phút mỗi tuần (hoặc 30 phút mỗi ngày), không nên ngưng luyện tập 2 ngày liên tiếp. Mỗi tuần nên tập kháng lực 2-3 lần (kéo dây, nâng tạ).
- Người già, đau khớp có thể chia tập nhiều lần trong ngày, thí dụ đi bộ sau 3 bữa ăn, mỗi lần 10-15 phút. Người còn trẻ nên tập khoảng khoảng 60 phút mỗi ngày, tập kháng lực ít nhất 3 lần mỗi tuần.
c. Sử dụng thuốc
- Về bệnh ĐTĐ và các biến chứng
- Biết cách tự theo dõi đường huyết
- Biết cách ăn uống thích hợp với bệnh của mình
- Biết sử dụng insulin
- Nhận biết các biến chứng nguy hiểm (hạ ĐH, nhiễm trùng bàn chân) và cách tự xử lý và phòng ngừa.
THAM KHẢO THÊM PHÒNG NGỪA VÀ KIỂM SOÁT BIẾN CHỨNG MẠN TÍNH
- Tăng huyết áp
- Theo dõi huyết áp: Phải đo huyết áp định kỳ ở mỗi lần thăm khám. Nếu huyết áp tâm thu ≥ 130mmHg hay huyết áp tâm trương ≥80 mmHg cần phải kiểm tra lại huyết áp vào ngày khác. Chẩn đoán tăng huyết áp khi kiểm tra lại có huyết áp tâm thu ≥140 mmHg và/hay huyết áp tâm trương ≥90
- Mục tiêu điều trị về huyết áp: Mục tiêu huyết áp tâm thu <140 mmHg phù hợp với đa số bệnh nhân đái tháo đường. Mục tiêu huyết áp tâm trương < 90 mmHg. Có thể đặt mục tiêu huyết áp tâm thu cao hơn hay thấp hơn tùy vào đặc điểm của bệnh nhân và đáp ứng với điều trị. Bệnh nhân còn trẻ, có thể giảm huyết áp đến <130/90-80 mmHg nếu bệnh nhân dung nạp được. Mục tiêu huyết áp ở bệnh nhân ĐTĐ và bệnh thận mạn có thể <130/80-85
- Điều trị:
- Bệnh nhân có huyết áp tâm thu từ 130–139 mmHg và/hoặc tâm trương 80–89 mmHg cần điều trị bằng cách thay đổi lối sống trong thời gian tối đa là 3 tháng. Sau đó nếu vẫn chưa đạt được mục tiêu huyết áp, cần điều trị bằng thuốc hạ huyết áp.
- Bệnh nhân có tăng huyết áp nặng hơn (HA tâm thu ≥140 và/hoặc HA tâm trương ≥90 mmHg) vào thời điểm chẩn đoán hay khi theo dõi cần điều trị bằng với thuốc hạ huyết áp kết hợp với thay đổi lối sống theo hướng dẫn của bác sĩ chuyên khoa.
- Điều trị tăng huyết áp bằng cách thay đổi lối sống bao gồm giảm cân nếu có thừa cân. Dùng chế độ ăn dành cho người tăng huyết áp, bao gồm giảm muối và tăng lượng kali ăn vào; hạn chế uống rượu và tăng hoạt động thể lực.
- Thuốc điều trị hạ áp ở bệnh nhân tăng huyết áp có đái tháo đường phải bao gồm thuốc ức chế men chuyển hay ức chế thụ thể. Nếu bệnh nhân không dung nạp được nhóm này, có thể dùng nhóm khác thay thế. Không phối hợp ức chế men chuyển với ức chế thụ thể. Chống chỉ định dùng ức chế men chuyển hoặc ức chế thụ thể ở phụ nữ có thai.
- Thông thường cần phải phối hợp nhiều thuốc hạ huyết áp (nhiều hơn hai thuốc ở liều tối đa) để đạt được mục tiêu huyết áp. Phối hợp thường được khuyến cáo là ức chế men chuyển hoặc ức chế thụ thể phối hợp với lợi tiểu, ức chế men chuyển hoặc ức chế thụ thể phối hợp với thuốc chẹn kênh calci (thí dụ amlodipin). Nếu phối hợp 3 loại thuốc, bắt buộc phải có thuốc lợi tiểu.
- Nên dùng một hay nhiều thuốc hạ huyết áp ở thời điểm trước khi đi ngủ.
- Nếu đang dùng thuốc ức chế men chuyển, ức chế thụ thể hay lợi tiểu, cần phải theo dõi chức năng thận và nồng độ kali máu.
- Bệnh nhân bị đái tháo đường thường có tăng huyết áp, với tần suất vào khoảng 50- 70%, thay đổi tùy thuộc loại đái tháo đường, tuổi, béo phì … Tăng huyết áp là yếu tố nguy cơ chính của bệnh mạch vành, đột quị và biến chứng mạch máu nhỏ. Ở bệnh nhânbị đái tháo đường típ 1 tăng huyết áp là hậu quả của biến chứng thận, ngược lại ở bệnh nhân đái tháo đường típ 2 tăng huyết áp thường có sẵn cùng với các yếu tố nguy cơ tim mạch chuyển hóa khác.
2. Rối loạn lipid máu
- Đo chỉ số lipid máu: Cần kiểm tra bộ lipid máu ít nhất hàng năm.
- Điều trị:
- Thay đổi lối sống: Để điều chỉnh rối loạn lipid máu, thay đổi lối sống tập trung vào giảm mỡ bão hòa, mỡ trans và lượng mỡ ăn vào; tăng acid béo n-3, chất xơ hòa tan và stanols/sterols thực vật; giảm cân; khuyên bệnh nhân tăng hoạt động thể lực để cải thiện lipid máu ở bệnh nhân đái tháo đường.
- Điều trị bằng thuốc theo hướng dẫn của bác sĩ chuyên khoa nội tiết.
Tài liệu tham khảo:
American Diabetes Association. Standards of medical care in diabetes – 2017. Diabetes Care 2017;40 (Suppl. 1); DOI 10.2337/dc17-S001.
Hướng dẫn chuẩn đoán và điều trị đái tháo đường của bộ y tế năm 2017